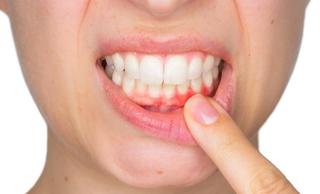
Пародонтит – это воспаление всех окружающих зуб тканей, которое вызывает атрофию костной ткани, разрушение зубо-десневого прикрепления, что сопровождается обнажением и потерей устойчивости зубных корней, кровоточивостью и отеком десен, болями в деснах, плохим запахом изо рта, гноетечением из пародонтальных карманов. При отсутствии своевременного лечения, в конечном итоге, пародонтит заканчивается изготовлением пациенту полного съёмного протеза.
Пародонтит – это воспаление тканей пародонта, другими словами воспаление околозубных тканей или тканей, которые окружают зуб. К данным тканям относятся:
- Костная ткань альвеолы, в которой располагается корень зуба;
- Периодонтальные волокна, удерживающие зуб в костной лунке;
- Десна и надкостница альвеолярного отростка в области зуба;
- Капилляры и нервы.
Классификация пародонтита
По локализации в полости рта пародонтит может быть локальным (локализованным) в области одного или нескольких зубов, а также общим (генерализованным) в области всех зубов на верхней и нижней челюсти.
По клиническому течению заболевания пародонтит может быть острым и хроническим. Для пародонтита свойственно хроническое течение без острых признаков воспаления. При снижении защитных свойств ротовой полости и общем снижении иммунитета организма периодически может возникать обострение пародонтита, симптомы становятся резко выраженными, т.е. течение заболевания переходит в острую стадию.
Стадии и симптомы пародонтита
1) Легкая стадия пародонтита
- покраснение или синюшность десны вследствие воспаления краевой десны и десневых сосочков;
- нарушение кровотока в тканях десны, кровоточивость воспаленной десны;
- костная ткань вокруг зубов начинает рассасываться, обнажаются зубные корни;
- вокруг зубных корней откладывается большое количество мягкого зубного налета и зубного камня;
- уменьшается плотность прилежания десны к шейке зубов, возникают так называемые пародонтальные (десневые) карманы вокруг зубов, из которых выделяется серозно-гнойный экссудат (прозрачная или мутная вязкая жидкость).
2) Средняя стадия пародонтита
- усиление воспаления и кровоточивости тканей десны;
- появление зубного налета под десной;
- увеличение глубины пародонтальных карманов до 5 мм, из которых выделяется серозно-гнойный экссудат;
- возникновение неприятного запаха изо рта;
- болезненность и отечность десен;
- атрофия костной ткани приводит к возникновению умеренной подвижности зубов;
- возможно разрастание десны или, наоборот, оголение шеек зубов и корней;
- могут возникать гнойные процессы в деснах;
- возникновение вторичных деформаций зубных рядов;
- снижение иммунитета, слабость, повышенная утомляемость.
3) Тяжелая стадия пародонтита
- частое возникновение обострений, которые сопровождаются болями, образованием абсцессов, кровоточивостью, отечностью в деснах. Начинается растворение костной ткани альвеол, в которых располагается корень зуба. Повреждаются периодонтальные волокна, удерживающие зуб в костной лунке;
- глубина пародонтальных карманов может достигать 6 мм;
- атрофия костной ткани приводит к возникновению сильной подвижности зубов, которая увеличивается пропорционально потере кости вокруг корней зуба;
- ухудшение общего состояния больного: слабость, отсутствие аппетита, бессонница, обострение хронических заболеваний внутренних органов.
Причины возникновения пародонтита
- Патология прикуса. Неправильный прикус и кривые зубы способствуют перегрузке пародонта, которая появляется при жевании. Нагрузка при смыкании зубов распределяется неравномерно на все зубы, что сопровождается развитием воспаления. Аномально прорезавшиеся зубы и диспропорции челюстей способствуют накоплению большого количества над и поддесневых зубных отложений в кривых зубных рядах, которые запускают воспалительные реакции в деснах и стимулируют развитие пародонтита.
- Некачественная работа стоматолога. Нависающие края практически всех зубопротезных конструкций, пломб, коронок, зубных мостов, виниров, протезов, а также ношение брекет-систем травмируют десны, провоцируя воспаление краевой десны и способствуя накоплению зубных отложений. Через некоторое время, вокруг некачественных протезных конструкций возникает хроническое воспаление, которое приводит к развитию гингивита, пародонтита и, в конечном итоге, зубы приходится удалять.
- Системные заболевания организма. Наличие сахарного диабета, гипертиреоза, заболеваний кишечника, язвенного колита, лейкоза, туберкулеза и некоторых других болезней, которые нарушают обмен веществ и негативно сказываются на состоянии органов полости рта, что является существенной причиной возникновения пародонтита.
- Плохая гигиена полости рта. Накопление и фиксация большого количества над и поддесневых зубных отложений способствует возникновению локального воспаления. Токсины, выделяемые патогенными микроорганизмами зубного налета, провоцируют воспаление десен, которое приводит к разрушению прикрепления зуба к кости, разрушению костной ткани, кариесу зубов и т.д.
Диагностика пародонтита
Существуют основные методы диагностики пародонтита, которые основываются на симптоматике и жалобах пациентов, и дополнительные методы диагностики, позволяющие определить уровень атрофии костной ткани вокруг зубных корней, состав и количество микрофлоры в деснах и пародонтальных карманах, а также оценить общее состояние организма, включая наличие системных заболеваний.
Основные методы диагностики пародонтита
- Осмотр полости рта пациента, пальпация дёсен, перкуссия (постукивание) зубов.
- Проведение диагностических тестов на определение уровня гликогена в тканях десны. Его количество значительно возрастает при воспалении, тогда как здоровые десны не содержат гликогена.
- Определение подвижности зубов.
- Определение неприятного запаха изо рта.
Дополнительные методы диагностики пародонтита
- Обязательное рентгенографическое исследование: прицельный рентгеновский снимок и панорамная рентгенография (ортопантомограмма). Панорамный снимок позволяет увидеть все зубы сразу и определить степень атрофии костной ткани у каждого зуба.
- Общий анализ крови для подтверждения наличия воспалительного процесса.
- Мазок слизи из полости рта на наличие патогенных микроорганизмов.
Лечение пародонтита
Лечение пародонтита во многом зависит от стадии развития воспалительного процесса. При значительном уровне потери костной ткани вокруг зубов, степени их подвижности, а также большом отсутствии зубов лечение будет более длительным и дорогостоящим.
При лечении пародонтита может понадобиться консультация как врача-пародонтолога, так и врача-протезиста и стоматолога-терапевта. Во время осмотра пациента эти специалисты определяют степень развития заболевания, возможность сохранения или удаления тех или иных зубов, предлагают пациенту возможные варианты лечения и протезирования, составляют план лечения и его стоимость. Оценить степень тяжести заболевания и провести полноценную консультацию позволит рентгенографическое исследование, для чего необходимо будет сделать прицельные и панорамные снимки зубов.
Удаление зубных отложений при пародонтите
Главной причиной воспаления в деснах является недостаточная гигиена полости рта, способствующая образованию мягкого зубного налета и твердых зубных отложений. Поэтому любое дальнейшее лечение без снятия зубных отложений и камня будет неэффективным. Удаление причинного фактора лучше всего проводить при помощи ультразвука, который особенно тщательно убирает камень под десной.
После этого полируются очищенные поверхности корня зуба, а грануляционная ткань удаляется при помощи лазера или стоматологического коагулятора.
Лечение пародонтита условно можно разделить на терапевтическое и хирургическое.
Терапевтическое лечение пародонтита
- Противовоспалительная терапия. Применяется для снятия воспалительных процессов в деснах путем подавления микробной микрофлоры в пародонтальных карманах. Местная терапия включает антисептические полоскания полости рта, промывание антисептическими растворами пародонтальных карманов при помощи шприца, фиксацию лечебных компрессов, содержащих ферменты, антибиотики и витамины. Местная терапия проводится 2 раза в день в течение 10 дней. Общая терапия также проводится в течение 10 дней, для снятия воспаления назначают антибиотики в виде таблеток или внутримышечных инъекций.
- Санация полости рта. После снятия зубных отложений и параллельно с противовоспалительной терапией необходимо провести полную санацию полости рта, которая включает лечение кариеса и удаление нежизнеспособных зубов.
- Шинирование при пародонтите. Применяется для фиксации зубов с целью снижения их подвижности, скорейшего прекращения воспаления и прогрессирования атрофии кости. Для этих целей могут быть использованы либо полимерные ленты, либо временные или постоянные зубные протезы (мостовидный протез или шинирующий бюгельный протез). Обычно шинирование проводится при наличии 2-3-й степени подвижности зубов.
- Избирательное пришлифовывание зубов при пародонтите. При пародонтите терапевтическое лечение и пришлифовывание проводятся одновременно. Целью избирательного пришлифовывания зубов является устранение окклюзионных преждевременных контактов (супраконтактов). При этом достигается уменьшение подвижности зубов и появление чувства комфорта при жевании.
- Терапевтическое лечение пародонтита в домашних условиях. В зависимости от тяжести заболевания для домашнего использования назначают антибиотики, лечебные полоскания и аппликации, противовоспалительную лечебную пасту для зубов и десен. На завершающем этапе лечения могут применяться народные средства для стимуляции роста эпителия: подорожник, корень аира, настой женьшеня, масло облепихи, а также отвар из коры дуба для укрепления плотности десны.
Хирургическое лечение пародонтита
Одними из самых важных и радикальных методов, которые используются в комплексной терапии пародонтита и позволяют остановить прогрессирование данного заболевания, являются хирургические способы лечения. Хирургическое лечение применяется на самых запущенных стадиях заболевания, когда глубина пародонтальных карманов превышает 5 мм, а атрофия костной ткани вокруг корня зуба составляет не менее 1/3 его длины.
После снятия зубных отложений и противовоспалительной терапии проводится кюретаж пародонтальных карманов, который заключается в удалении патологических тканей кармана при помощи кюретажных ложек. От глубины кармана зависит, какой тип кюретажа будет выбран – открытый (с отслаиванием десны от шейки зуба) или закрытый (без отслаивания). Во время этих процедур удаляется из-под десны воспалительная грануляционная ткань, которая образовалась на месте рассосавшейся кости, а также из пародонтальных карманов.
Процедура открытого кюретажа пародонтальных карманов подразумевает осуществление вертикальных разрезов десны. Участок между разрезами отслаивается, а лоскуты, которые образовались в результате иссечения десны, откидываясь, оголяют костную ткань корня зуба. После этого очищается внутренняя поверхность лоскутов от грануляционной ткани, обрабатывается антисептиками и фиксируется на место при помощи швов.
При очень сильной атрофии костной ткани вокруг корней зубов проводится гингивэктомия – процедура иссечения тканей десны.
Читать по теме:
Кровоточивость десен – причины и методы лечения
Лечение пародонтита лазером
Лазер применяют для более эффективного устранения инфекции в десневых карманах. На десны наносят специальный гель, который оседает в местах патогенных бактерий. Лазерный луч сосредоточивают в пародонтальных карманах и оставляют на 1-2 минуты. Под лазерным потоком гель начинает выделять кислород, который останавливает рост болезнетворных бактерий и вызывает их распад.
Следует помнить, что лечение пародонтита лазером не является основным способом лечения. Лазерное лечение лишь уменьшит симптомы воспаления в десне, поэтому пародонтит необходимо лечить комплексно.
Преимущества лазерного лечения десен при пародонтозе:
- Безболезненность.
- Эффективная и бережная коагуляция грануляционной ткани в пародонтальных карманах.
- Под действием лазера микрофлора гибнет в большем объеме, происходит стерилизация пародонтальных карманов.
- Стерилизация поверхности корня перед восстановлением костной ткани при помощи методики направленной тканевой регенерации костной ткани.
- На этапе противовоспалительной терапии пародонтита эффективно устраняет кровоточивость десен.
- Снимает воспаление на начальных стадиях появления пародонтита.
- Обладает дезинфицирующими и антибактериальными свойствами.
- Лазерный луч не повреждает здоровые ткани десны.
- Быстрое заживление после применения лазера.
Ортопедическое лечение пародонтита
Протезирование является заключительным этапом лечения пародонтита и проводится для восстановления жевательной функции, снижения механической нагрузки на собственные зубы пациента, предотвращения подвижности и потери зубов и восстановления эстетики.
Если планируется проведение хирургической операции при пародонтите, то протезирование делается непосредственно перед операцией. Это позволит разгрузить ослабленные зубы пациента на период заживления после операции.
Имплантация зубов при пародонтите
Конечно, зубные импланты сами по себе не способны вылечить пародонтит. Обычно зубы, которые остаются после лечения пародонтита, имеют некоторую подвижность и не могут использоваться в качестве полноценной опоры для зубного моста. В этом случае имплантация зубов является наиболее эффективным способом для восстановления зубных рядов и снятия излишней нагрузки с подвижных в результате осложнений пародонтита зубов.
Лечение пародонтита народными средствами
Применение любых народных средств, полосканий ромашкой, календулой и шалфеем без снятия зубных отложений и проведения противовоспалительной терапии у стоматолога поможет лишь на время снизить симптомы пародонтита, в то время как заболевание продолжает прогрессировать, приводя к веерообразному расхождению зубов, высокой подвижности, оголению корней зубов и т.д. Поэтому все основные лечебные процедуры необходимо проводить у стоматолога.
Что будет, если не лечить пародонтит?
Следует помнить, что если не лечить пародонтит, то он может привести к большому количеству неприятных осложнений:
- Вовремя не пролеченные зубы не могут надежно использоваться при протезировании.
- Подвижные зубные ряды не подлежат ортодонтическому лечению.
- Пораженные пародонтитом зубы служат источником инфекции и могут привести к развитию серьезных заболеваний сердечно-сосудистой системы и кишечника.
- Финальным этапом при отсутствии надлежащего лечения пародонта является расшатывание и выпадение зубов.
Пародонтит – это опасное и распространенное заболевание, которое не стоит игнорировать. Избежать его последствий возможно только при своевременном обращении к опытному пародонтологу, который проведет диагностику и назначит подходящее лечение.
Не забывайте, что профилактика пародонтита заключается в регулярном посещении стоматолога и проведении профессиональной гигиены полости рта.